Las semanas pasan y, a pesar de las restricciones impuestas por los diferentes estamentos del Estado, la cantidad de casos y la ocupación de camas no descienden. A la preocupación de las autoridades, se suma la desesperación del personal de salud, agobiado por el estrés y los contagios internos.
Aunque la circulación ha disminuido y los controles se han incrementado, los contagios parecen no parar y los casos graves se mantienen, con una ocupación de camas de Terapia Intensiva de 11 sobre 11.

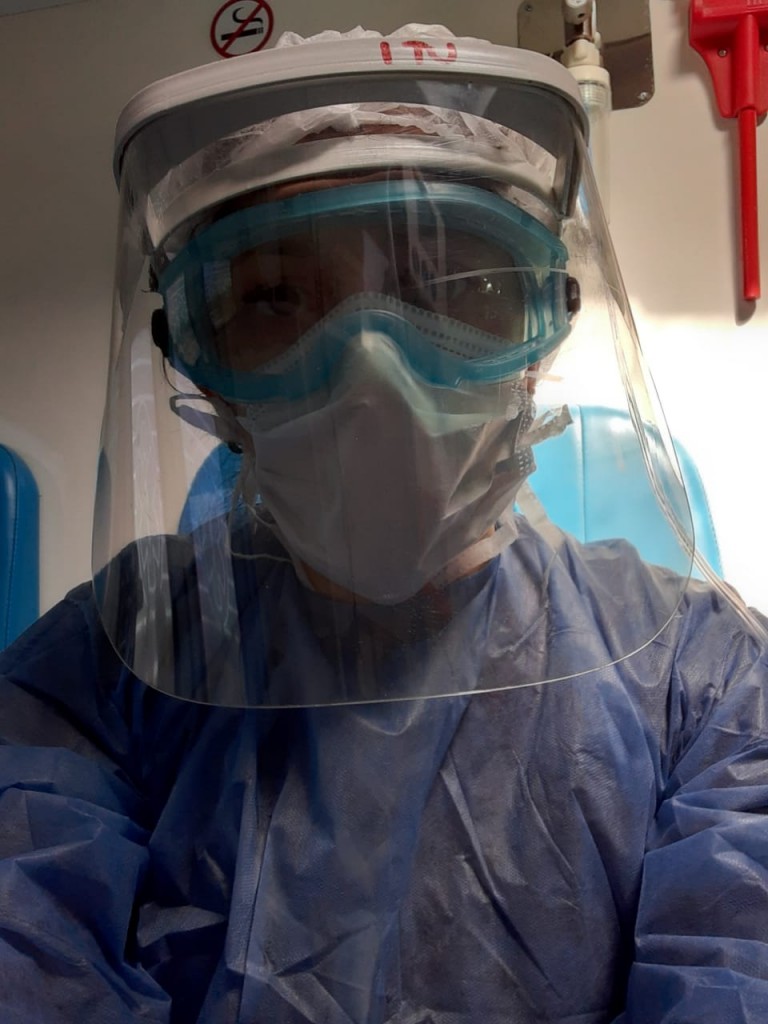
Esa es la realidad que vive todos los días Mariela Luján Alezandrello, licenciada en Enfermería y personal de la Unidad de Terapia Intensiva del Hospital San Antonio hace más de seis años. Agobiada por la situación, como todo el equipo, revela que cuando la pandemia empezó “pensamos que iba a ser algo pasajero, lo veíamos lejos y cuando llegó el primer paciente tuvimos que poner en práctica todas las capacitaciones y todo lo que habíamos aprendido. Teníamos mucho miedo a contagiarnos, porque sabíamos que si se contagiaba uno el riesgo era de todos”.
El paso del tiempo fue afinando lo que en principio parecía difícil de incorporar. “Se nos hizo rutina el vestirnos y desvestirnos con el equipo de protección, ahora es algo rutinario, pero antes era tanta la presión y el miedo que teníamos que siempre estábamos pensando en qué hacíamos si nos equivocábamos”, recuerda.
Para enfrentar este desafío, el grupo de trabajo fue fundamental. “El compañero es el que está para decirnos que primero tenés que sacarte las botas, no tocarte la cara, que de tal manera no hay que hacerlo, entonces uno siempre está dependiendo del otro”, expresa Luján, al tiempo que destaca que “en esta pandemia aprendimos a trabajar en equipo. Antes íbamos y trabajábamos solos, pero ahora no podemos, siempre tiene que haber un compañero afuera y eso a nosotros nos llevó a unirnos y se formó un grupo hermoso, es continuo el apoyo que nos estamos dando. Siempre estamos hablando entre nosotros, dándonos fuerza y hasta para llorar porque esto no nos puede estar pasando”.
-¿Cómo enfrentan la pandemia desde lo emocional?
-Anímicamente, estamos cansados, agotados. Escuchar que falleció un paciente y tenemos otro en la puerta esperando es terrible, porque además ese paciente que va a ingresar está bien orientado en tiempo y espacio y hay que darle contención. Nosotros nos vestimos, nos preparamos para recibirlo y poner la mejor cara, brindarle ánimo, confianza y tranquilidad, porque viene asustado, no sabe dónde está por la misma falta de aire que tiene y por la que requiere una mayor ventilación.
“Tenemos que brindarle seguridad y tranquilidad —agrega—, decirle que va a estar bien y que se quede tranquilo. Para el paciente este es un lugar desconocido al que tiene miedo y generalmente, como venimos trabajando con 11 camas, están todos intubados, entonces llega ubicado en tiempo y espacio y tenés que hacer el mayor trabajo posible para que no vea cómo está el de al lado, porque están todos pronados, boca abajo, y ventilados”.
El estado de ánimo del paciente que ingresa a Terapia es una gran preocupación para el equipo de salud. “Al ver al compañero que está al lado se pone peor, entonces tenés que estar ahí adentro, transmitirle tranquilidad, tratar de que el paciente lo entienda y no se asuste”, explica Luján, que reconoce que la tarea se torna difícil con el equipo de protección. “Con toda la vestimenta que llevamos, no es fácil transmitir tranquilidad. Cada vez que el paciente necesita algo, nosotros tenemos que vestirnos para entrar”.
-En esa instancia, la mirada debe ser fundamental para el contacto con el paciente…
-Sí, es en lo que más hincapié hacemos, estar con el paciente, hacerlo sentir tranquilo, brindarle confianza, que entienda que la Terapia es para estar mejor monitoreado, que es por su salud y que se quede tranquilo para evitar que requiera una asistencia respiratoria mecánica.
Lo que se vive en el interior de la Terapia Intensiva dista muchísimo de lo que uno puede imaginar. “Es complicadísimo y angustiante —manifiesta— ver todo lo que hemos visto, hemos perdido conocidos, amigos y familiares. Cuando el paciente fallece es horrible tener que meterlo en la bolsa, rotularlo y comunicarse con la familia, que si está aislada no se puede despedir. Eso es nos parte el alma, tenemos que escuchar a la familia llorar del otro lado del teléfono, es una situación que no deseo a nadie y por eso hacemos tanto hincapié en que la gente se cuide, porque parece que hasta que no te toca vivirlo de cerca no se entiende lo horrible que es”.
A la hora de enumerar las tareas de cada día, Luján precisa: “Estamos horas y horas ahí adentro, entubando al paciente, asistiendo al médico, colocando la medicación. Cuando arranca el turno a las seis de la mañana, llegamos, nos vestimos y tratamos de arrancar antes de las 6:30, entramos y empiezan a sonar las bombas, así que nos preparamos y entramos para hacer la medicación y bañar a los pacientes. Así empieza la jornada”.
-¿Qué efectos adversos les produce el equipo de protección?
-Las antiparras que llevamos puestas se nos ensucian, se nos empañan, tenemos sed y necesitamos salir, por eso también tenemos miedo. Es desgastante ver a tu compañero cómo sale con toda la cara marcada, todo lastimado, transpirado, cansado; entramos y no salimos más, con ganas de ir al baño, la boca seca, los pies lastimados… el cuerpo ya nos está pasando factura. Muchos dicen que estamos trabajando, pero tendrían que ir a ver cómo trabajamos las ocho horas, porque si alguien llega y nos ve es porque es el único momento que tenemos para salir.
A este panorama se suma que “como las antiparras, el barbijo y la máscara común nos lastimaban la nariz, nos marcaban la cara, no veíamos y salíamos todos lastimados, nos compramos, con nuestro sueldo, unas máscaras más cómodas y más seguras, pero se nos dificulta la comunicación y nos quedamos casi sin voz porque el que está adentro tiene que estar a los gritos para que el que está afuera lo escuche”, señala la profesional.
“En una emergencia —continúa— es terrible, porque tenés que estar a los gritos y por ahí pensás en levantarte la máscara, pero no se puede, tenemos que estar seguros de no hacerlo. Ojalá la gente tuviera la posibilidad de ver cómo trabajamos y ahí tomaría conciencia de lo que está pasando, porque una cosa es contarlo y otra verlo”.
Lo limitado del recurso humano, que entre casos confirmados y sospechosos puede llegar a reducirse notablemente, es otra de las cuestiones que preocupa al sector sanitario. “Era sabido que con tanto estrés y tanta carga horaria no íbamos a resistir. Cuando empezamos teníamos siete camas y después pasamos a tener 11, pero el recurso humano siempre fue el mismo; tenemos 11 camas y somos 18 personas trabajando, cuando la Ley de Enfermería dice que debe haber un enfermero cada dos pacientes. Es imposible atender a los 11 pacientes como se debe, a veces se pasan por alto cosas básicas, porque no nos da el tiempo”, enfatiza Luján.
-¿Qué es lo que más les ha afectado en este último tiempo?
-Creo que esta segunda ola es mucho peor que la primera, mucho más potente y la gente es más joven. En la primera era mucha gente mayor, que ahora está vacunada, ahora está expuesta la gente que sale a trabajar, porque tiene que mantener su familia, entonces tenemos gente de 40 o 44 años que no habíamos tenido. Me pasó que ingresó un chico de 38 años, cuando lo recibimos le expliqué que lo íbamos a poner boca abajo, que no se asustara, que se quedara tranquilo. Él me contaba que la esposa también estaba aislada, le guardamos todas las pertenencias y le explicamos que es incómodo estar boca abajo, pero es para tratar de mejorar su ventilación.
“Salí de franco, el chico estaba bien, no hablaba y a todo lo que le decíamos hacía caso, pero con el transcurso de los días pregunto y me dijeron que a pesar de obedecer todas las indicaciones que le dábamos, lamentablemente hubo que intubarlo. Es una tristeza enorme, porque sabemos cómo va a terminar si no evoluciona bien”, relata.
-¿Cómo es el momento de decirle a un paciente que será intubado?
-Siempre es un médico el que lo comunica, le tomamos la mano, le damos contención y le explicamos de la mejor manera que es para mejorar la capacidad de ventilación y que no se agite tanto. Ellos enseguida te piden que le avises a la familia. Es un momento horrible porque vos no sabés si va a salir, aunque una persona joven siempre tiene más posibilidades.
“Otra situación —indica— es cuando la familia no está aislada, viene a la mañana, lo ve bien y a la tarde lo encuentra intubado, entonces hay que hacerle contención. Ellos te hacen hincapié en que a la mañana estaba bien y cómo empeoró tanto a la tarde, muchas veces la gente no entiende la clínica del paciente y la verdad es un segundo que el paciente está bien, empieza a agitarse, tenés que llamar al médico y hay que intubar”.
-¿Qué sensación les provoca la gente que no cumple con las medidas?
-Indignación y mucho enojo, los adolescentes no entienden, no toman conciencia de hasta dónde hemos llegado. No es que solo nosotros no tenemos cama, la provincia no tiene camas, entonces te causa indignación, te provoca angustia, te dan ganas de llorar. Cuando veo las redes sociales me da impotencia y ganas de escribirles que vengan a la Terapia y vean una hora cómo trabajamos. Si los adolescentes dan positivo pasan regio, pero terminan contagiando a un mayor, al papá, un tío, un abuelo, que son las personas que terminan pagando las consecuencias y ellos no lo ven.
“Cuando se hizo lo de Costanera —alude— nos indignamos todos y de ahí empezamos a ver que la gente no valoraba nuestro trabajo, hay muchísima gente que nos apoya, gente que nos escribe en las redes sociales, pero los adolescentes no toman conciencia. Nosotros nos preguntamos dónde está la familia de ese adolescente que hace o va a una fiesta clandestina, porque si bien ahora está todo controlado y restringido hace unas semanas hubo una fiesta clandestina donde se llegó a multar muchos chicos. Si ves como padre que el personal de salud está trabajando sobrecargado y que pedimos por favor, ¿por qué permitís que vaya?”.
El día a día de Luján se ve empañado por la actitud de muchos de los ciudadanos que todavía no comprenden lo preocupante de la situación. “Cuando voy a un negocio y veo tres o cuatro personas charlando les pregunto dónde van a ir si necesitan una cama de Terapia, porque nosotros no tenemos. Te preguntan si sos personal de salud y cuando les decís que sí se ponen el barbijo, pero cuando das media vuelta se lo sacan, entonces no sirve. Entiendo que hay gente que necesita trabajar y está todo complicado, pero si trabajando ponés en riesgo tu vida no te sirve”.
“Hemos atendido gente que se fue de viaje o a fiestas porque creía que no le iba a pasar y que volvió con el familiar contagiado, después nos dicen que no creían y cuando nos ven cómo estamos trabajando nos agradecen. Nosotros tratamos de hacerles entender que lo que a ellos les pasó le va a pasar a la gente que no colabora y que no entiende que esto es real, lamentablemente. Si no nos cuidamos vamos a seguir y va a ser peor”, concluye.
La labor del personal de salud no solo es mal remunerada y pocas veces reconocida debidamente, también es silenciosa. Pocas veces se percibe la realidad que se vive al interior del San Antonio y los aplausos que se les brindan poco pueden hacer por ellos. Para ayudar debidamente al personal del Hospital la receta parece más sencilla: barbijo, alcohol en gel, lavado de manos, distanciamiento social y estar en casa el mayor tiempo posible. Ese ha de ser el reconocimiento más provechoso por estos días.






